- Departamento de Neurocirugía del Instituto FLENI, Buenos Aires, Argentina
Correspondence Address:
Juan F. Villalonga
Departamento de Neurocirugía del Instituto FLENI, Buenos Aires, Argentina
DOI:10.4103/sni.sni_253_17
Copyright: © 2017 Surgical Neurology International This is an open access article distributed under the terms of the Creative Commons Attribution-NonCommercial-ShareAlike 3.0 License, which allows others to remix, tweak, and build upon the work non-commercially, as long as the author is credited and the new creations are licensed under the identical terms.How to cite this article: Juan F. Villalonga, Andrés Cervio. Tratamiento quirúrgico de las lesiones intradurales extramedulares mediante hemilaminectomía. 24-Oct-2017;8:
How to cite this URL: Juan F. Villalonga, Andrés Cervio. Tratamiento quirúrgico de las lesiones intradurales extramedulares mediante hemilaminectomía. 24-Oct-2017;8:. Available from: http://surgicalneurologyint.com/surgicalint-articles/tratamiento-quirurgico-de-las-lesiones-intradurales-extramedulares-mediante-hemilaminectomia/
Abstract
Objetivo:Evaluar la utilidad de la hemilaminectomía como abordaje quirúrgico en pacientes con tumores intradurales-extramedulares.
Material y métodos:Estudio descriptivo retrospectivo que incluye a 53 pacientes en los que se utilizó la hemilaminectomía como abordaje a tumores intradurales-extramedulares durante el periodo junio de 2006 a diciembre de 2015. Se analizaron datos demográficos, signo-sintomatología preoperatoria, características imagenológicas, hallazgos intraoperatorios, estirpe histológico y complicaciones post-quirúrgicas. El periodo de seguimiento promedio fue de 48.9 meses (6-120 meses).
Resultados:Cincuenta y tres pacientes con tumores intradurales-extramedulares fueron intervenidos mediante hemilaminectomía. La serie incluyó 5 tumores cervicales, 24 dorsales y 24 lumbares. El análisis histológico reveló 28 neurinomas, 11 meningiomas, 7 ependimomas y 7 “lesiones varias”. En el 96% de los casos se efectuó una exéresis total sin causar déficit neurológico agregado. No se evidenció recidiva en ninguno de los casos durante el periodo de seguimiento.
Conclusión:La hemilaminectomía constituye una vía efectiva para la resección de tumores intradurales-extramedulares lateralizados a nivel cervicodorsal. Mientras que a nivel lumbar esta técnica puede ser también útil en lesiones de línea media.
Keywords: Hemilaminectomy, intradural-extramedullary tumors, resection, spinal, Tumores intradurales-extramedulares, Resección, Hemilaminectomía, Espinal
INTRODUCCIÓN
Los tumores del canal medular son infrecuentes con una incidencia de 5 a 10/100.000 habitantes.[
MATERIAL Y MÉTODOS
Se analizaron en forma retrospectiva las historias clínicas de 53 pacientes operados de tumores IDEM mediante hemilaminectomía durante el período junio de 2006 a diciembre de 2015. Los criterios de inclusión fueron pacientes con lesiones radiológicamente compatibles con lesiones IDEM de localización posterior, póstero-lateral o ántero-lateral.
Los criterios de exclusión incluyeron las lesiones predominantemente ántero-mediales y con cirugías previas. Se consignaron los datos demográficos, antecedentes personales y síntomas de presentación clínica. Todos los pacientes fueron evaluados con resonancia magnética de columna con contraste (RM) y con tomografía axial computada (TC) en aquellos casos donde existían dudas respecto a la consistencia tumoral. El análisis de las imágenes de RM incluyó la determinación de la proporción que ocupaba el tumor en el corte axial (PTCA) [(área del tumor: área del canal medular) ×100]. A los 4 meses de postoperatorio se realizó RM con contraste para evaluar el grado de resección quirúrgica y detectar eventuales remanentes. Los resultados histológicos fueron clasificados en 4 variantes: neurinomas, meningiomas, ependimomas y otros.
El tiempo de seguimiento promedio fue de 48.9 meses (rango 6–120 meses).
En el período postoperatorio inmediato se evaluó el dolor según la escala visual análoga (VAS), el inicio de la movilización, los días de internación y las complicaciones post-quirúrgicas durante el primer mes posterior a la cirugía.
La evolución postoperatoria fue objetivada según la escala funcional modificada de McCormick [
Técnica Quirúrgica
Los pacientes con lesiones cervicales fueron intervenidos en decúbito prono con cabezal de Mayfield Kess con ligera flexión cefálica. Las lesiones dorsales y lumbares fueron operadas en posición decúbito prono apoyando la cabeza ligeramente rotada en un soporte siliconado. En todos los casos se inclinó la camilla operatoria para que la cabeza estuviera a nivel o ligeramente por debajo del área quirúrgica para evitar la evacuación masiva de líquido cefaloraquídeo (LCR). Se utilizó monitoreo electrofisiológico intraoperatorio de potenciales evocados motores y somatosensitivos en todos los casos y electromiografía radicular, para identificar la raíz de origen, en los casos de schwannomas cervicales y lumbares. Una vez posicionado se procedió a la marcación del sitio quirúrgico con radioscopía. La incisión quirúrgica utilizada fue lineal sobre las apófisis espinosas de los espacios involucrados por la lesión con extensión de un nivel superior e inferior. Una vez decolada en forma subperióstica la musculatura paravertebral del lado afectado se procedió a realizar la hemilaminectomía bajo magnificación microscópica y drill de alta velocidad. El drilado de la hemilámina se realizó hasta dejar una delgada lámina de la cortical interna la cual se resecó con Kerrison junto a los ligamentos amarillos adyacentes. Las bases de las apófisis espinosas se drilaron inclinando la camilla operatoria 15–20 grados hacia el lado contralateral a la lesión. En casos con hipertrofia facetaria severa, en lesiones de localización ántero-lateral con extensión foraminal y en la región dorsal debido a la articulación costo-transversa, se procedió a resecar aproximadamente un 20–30% de las facetas articulares adyacentes. Se utilizó gelatina porcina absorbible (Surgiflo® Kit 8 ml de Ethicon) para realizar la hemostasia del espacio epidural. La duramadre se abrió en forma lineal y se elevaron ambos flaps con puntos de seda 5.0 (Ethicon) a la base de la espinosa en la vertiente medial y a la piel en la vertiente lateral. Se colocaron pequeños algodones en los polos tumorales para evitar la contaminación del espacio aracnoideo con sangre y restos tumorales. Una vez expuesta la lesión se procedió a tomar una muestra para histología y a continuación se realizó citoreducción tumoral con cavitador ultrasónico (Sonostar FS1000-RF Misonix Inc). Los polos tumorales fueron posteriormente disecados de la médula espinal intentando preservar el plano aracnoidal. En los meningiomas, una vez realizada la citoreducción central, se procedió a coagular la base de implantación para devascularizar la lesión. En los neurinomas cervicales y lumbares, se utilizó monitoreo electromiográfico para identificar la raíz nerviosa de origen intentando preservar los fascículos no afectados. La duramadre se cerró con sutura contínua de seda 5.0 (Ethicon) reforzada con cola de fibrina (Tissucol/Baxter). La musculatura se suturó en 2 planos. El primero uniendo músculo a cara lateral de apófisis espinosa y el segundo con puntos separados de aponeurosis a ligamento supraespinoso con Vycril 0 (Ethicon). No se utilizó drenaje aspirativo para disminuir la posibilidad de fístula de LCR. Se indicó decúbito horizontal durante primeras 24 horas del postoperatorio inmediato para evitar cefalea por hipotensión de LCR.
RESULTADOS
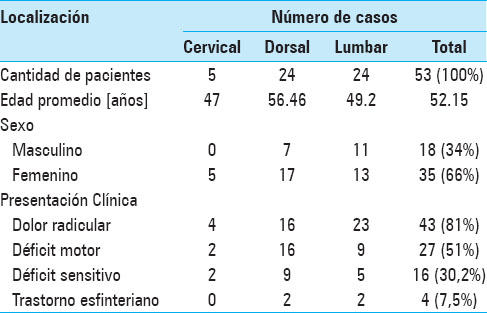
La muestra incluyó 18 pacientes de sexo masculino (34%) y 35 pacientes de sexo femenino (66%). La edad promedio al momento de efectuarse el acto quirúrgico fue de 52 años (17 a 78 años). Clínicamente, 43 pacientes (81%) se presentaron con dolor radicular, 27 pacientes (51%) con déficit sensitivo, 16 pacientes (30%) con déficit motor y 4 pacientes (7.5%) con trastornos esfinterianos [
Los meningiomas fueron resecados en forma completa con coagulación de la base de implantación (Simpson 2). Un caso de meningioma cervical requirió la resección de la base de implantación y el defecto dural debió ser cerrado con reemplazo de duramadre (Duraform de Codman) y cola de fibrina (Tissucol de Baxter). En los casos de neurinomas se intentó siempre preservar los fascículos radiculares que no estuvieran involucrados en el espesor de la lesión.
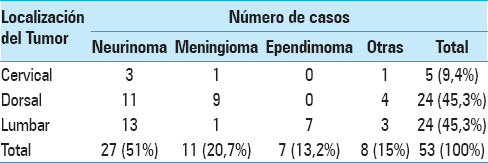
Acorde a los resultados de RM postoperatoria, la resección tumoral fue total en 51 casos (96%) y subtotal en 2 casos (4%). El tiempo quirúrgico promedio fue de 140 minutos. La RM postoperatoria mostró remanentes lesionales en los 2 pacientes sometidos a resección subtotal. Durante el período de seguimiento ningún paciente con resección completa presentó recidiva tumoral. El análisis histológico reveló 28 casos de neurinomas (53%), 11 casos de meningiomas (21%) y 7 casos de ependimomas (13%). El 13% restante (7 pacientes) incluyó casos de condroma, tumor dermoplásico, tumor fibroso solitario y lesiones metastásicas [
No se registró mortalidad quirúrgica. Ningún caso requirió la conversión a laminectomía. Al seguimiento a largo plazo, ningún paciente requirió artrodesis por presentar inestabilidad espinal (consideramos la posibilidad de inestabilidad espinal ante la presencia de dolor espinal mecánico axial en posición parado y caminando, que mejora con decúbito dorsal y la existencia de listesis en los niveles operados en las radiografías postoperatorias). Ningún paciente presentó empeoramiento en la evaluación con la escala de McCormick en el postoperatorio inmediato ni en la evaluación a largo plazo respecto al preoperatorio. En más de un 90% de los pacientes se registró un McCormick grado I o II en el postoperatorio inmediato. Un paciente (2%) con déficit motor preoperatorio moderado, secundario a meningioma dorsal calcificado, progresó a paraplejía después de la cirugía (McCormick IV). La morbilidad incluyó cefalea ortostática dentro de las 48 horas de cirugía en 5 pacientes (9%) de los cuales en 2 casos se objetivó fístula de LCR (4%) que resolvieron con la colocación de catéter de drenaje espinal lumbar, disestesias transitorias en 5 casos (9%) que cedieron con tratamiento farmacològico y contractura paravertebral mayor a una semana en 1 paciente (2%).
CASOS ILUSTRATIVOS
Caso Clínico I. Tumor IDEM cervical
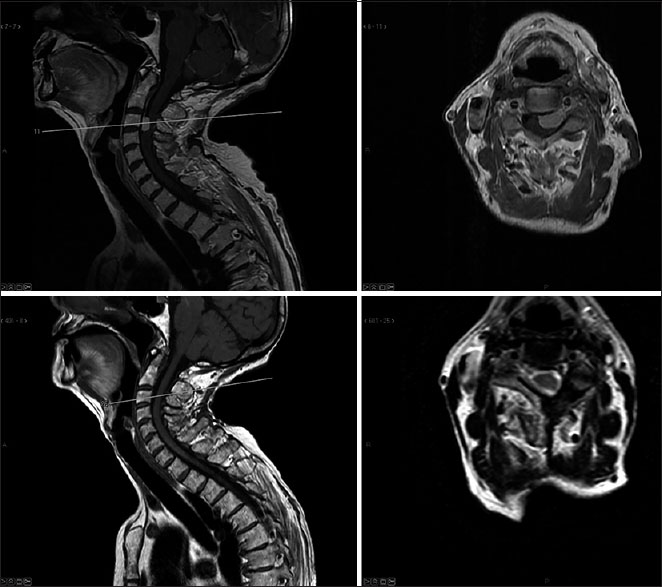
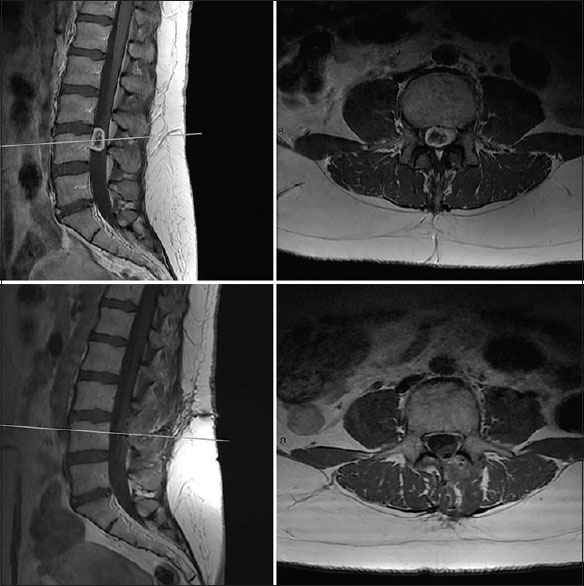
Paciente de sexo femenino de 77 años que comenzó con parestesias y debilidad en miembro superior izquierdo sin territorio definido. Posteriormente agregó signo de Lermithe positivo y dolor urente en territorio C5 izquierdo. En la RMN se objetivó tumor IDEM a nivel C3 lateralizado a izquierda, con un PTCA de 55%. Se realizó exéresis total de la lesión mediante hemilaminectomía sin complicaciones. Evolucionó favorablemente con restitución total del cuadro clínico. La anatomía patológica reveló meningioma [
Figura 1
Caso I. Meningioma IDEM cervical. En la fila superior a izquierda imágen de RM corte sagital T1 con contraste y a derecha corte axial con contraste evidenciando meningioma cervical ántero-lateral derecha nivel tercera vértebra cervical. En la fila inferior cortes sagital (izquierda) y axial (derecha) con contraste postoperatoris evidenciando remoción tumoral completa
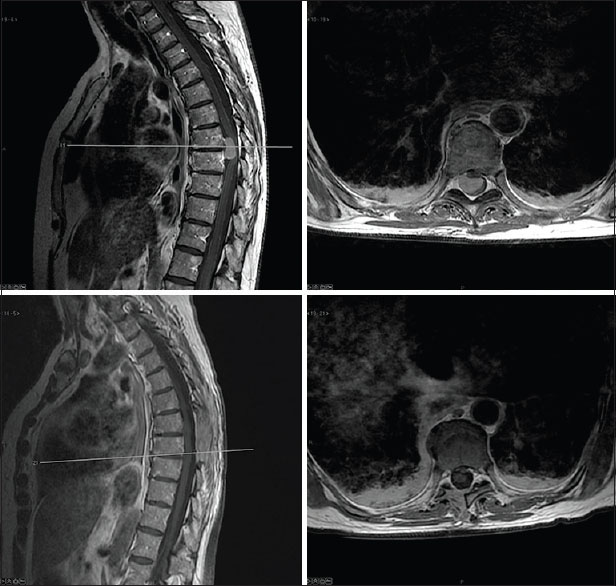
Caso Clínico II. Tumor IDEM dorsal
Paciente de sexo femenino de 63 años de edad que consultó por paraparesia moderada asociada a trastorno propioceptivo de ambos miembros inferiores. Fue estudiada con RM en la que se objetivó tumor IDEM a nivel D7-D8, con un PTCA de 85%. Se realizó exéresis completa de la lesión mediante hemilaminectomía [
Figura 2
Caso II. Meningioma IDEM dorsal. En la fila superior corte sagital secuencia T1 (izquierda) y corte axial (a derecha) de la RMN pre-operatoria evidenciando lesión tumoral intradural extramedular lateral izquierda. En la fila inferior se muestra la resección quirúrgica en cortes sagital (izquierda) y axial (a derecha) con contraste
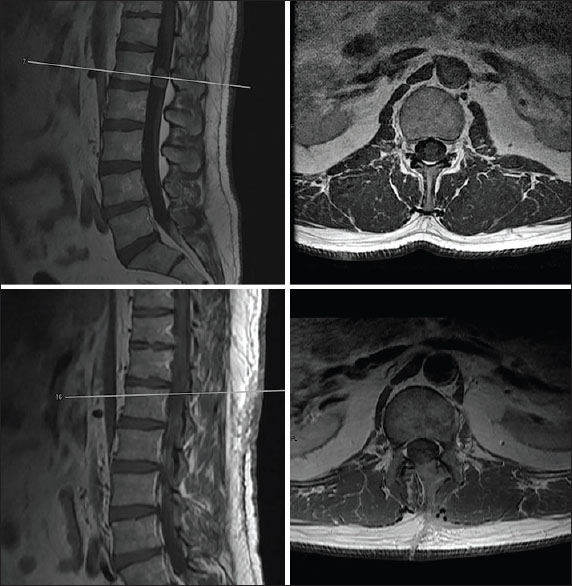
Caso Clínico III. Tumor IDEM lumbar
Paciente de sexo masculino de 44 años de edad que debutó con incontinencia urinaria y luego agregó ciatalgia izquierda refractaria al tratamiento médico. Fue estudiado con RM que evidenció un tumor IDEM a nivel lumbar 4, con un PTCA de 88%. La resección quirúrgica fue total mediante hemilaminectomía y el informe histológico reveló neurinoma [
Figura 3
Caso III. Neurinoma IDEM lumbar. En la fila superior se muestra corte sagital de RM secuencia T1 (izquierda) y corte axial (derecha) con lesión tumoral intradural. En la fila inferior se objetiva la resección quirúrgica en cortes de RM sagital (izquierda) y axial secuencia T1(derecha) post contraste
Caso Clínico IV. Tumor IDEM lumbar
Paciente de sexo femenino de 39 años de edad que consultó con lumbalgia pura intensa. En la RM se observó un tumor IDEM a nivel L1 con un PTCA de 60%. Se realizó exéresis completa mediante hemilaminectomía con preservación neurológica postoperatoria [
Figura 4
Caso IV. Ependimoma IDEM lumbar. En la fila superior se muestra corte de RM secuencia T1 con contraste (izquierda) y axial (derecha) preoperatorio con lesión intradural central a nivel primera vértebra lumbar. En la fila inferior se objetiva la resección quirúrgica completa en corte sagital secuencia T1 con contraste sagital (izquierda) y axial (derecha)
DISCUSIÓN
Las lesiones intradurales extramedulares representan cerca de 2/3 de las lesiones tumorales espinales.[
La laminectomía ha sido la técnica habitual de abordaje en la patología tumoral espinal ya que la amplia resección del arco posterior permite exponer el tumor y la médula espinal.[
En 1983 Denis describió por primera vez el concepto de las tres columnas para explicar la estabilidad del raquis.[
La deformidad espinal es más frecuente en pacientes en crecimiento, posiblemente por la osificación incompleta del cuerpo vertebral y por la viscoelasticidad de los ligamentos. La realización de múltiples laminectomías contiguas, en especial cuando afectan la región cervical y la charnela cervico-torácica aumentan el riesgo de deformidad.[
Seppala y col. reportaron 187 casos de resección de neurinomas IDEM mediante laminectomía con un 90% de exéresis total. Sin embargo un 10% de los pacientes experimentaron complicaciones incluyendo dolor, inestabilidad y fistula de LCR.[
Diversas alternativas quirúrgicas como la laminoplastia y la hemilaminectomía surgieron como opciones para disminuir los riesgos asociados a la laminectomía.
La hemilaminectomía fue descripta por Taylor en 1910 con la finalidad de no interferir en la biomecánica del raquis. Love aplicó esta técnica en la cirugía de la hernia discal en 1936 y Yasargil y Eggert la popularizaron en el tratamiento de las lesiones espinales en los años ochenta.[
En la hemilaminectomía se preserva la llamada “banda de tensión posterior” contralateral incluyendo la lámina contralateral, los ligamentos supra e interespinosos y la musculatura paravertebral.[
Un detalle de la técnica quirúrgica a considerar es la disección atraumática. La misma se encuentra generalmente facilitada por la existencia del refuerzo aracnoideo perilesional que origina una barrera entre la lesión y la piamadre de la médula.[
Asazuma y col. compararon la hemilaminectomía con la laminoplastía y la laminectomía estándar en lesiones cervicales, concluyendo que la hemilaminectomía era la mejor técnica para la preservación de la curvatura de la columna y la amplitud del movimiento.[
Entre las ventajas de esta técnica podemos mencionar la reducción del sangrado intra-operatorio, y del tiempo de cirugía, menor estadía hospitalaria, menor incidencia de fístula de LCR y menor tasa de dolor postoperatorio. Todos estos beneficios permiten una precoz deambulación y una rápida recuperación. Una posible desventaja de la hemilaminectomía es que ofrece un campo quirúrgico más estrecho entre la apófisis espinosa y la articulación facetaría ipsilateral.[
Con la intención de preservar las estructuras posteriores, Lee y col. diseñaron la hemilaminoplastía de reposición.[
Recientemente ha sido reportado la resección quirúrgica mediante la utilización de dispositivos para cirugía mínimamente invasiva.[
CONCLUSIÓN
La hemilaminectomía es un abordaje seguro para la resección de tumores IDEM de localización posterior, póstero-lateral y ántero-lateral a nivel cervical y dorsal. A nivel lumbar, por debajo del cono medular, esta técnica puede ser también útil en lesiones localizadas en línea media. Las principales ventajas incluyen menor tiempo quirúrgico, preservación de la banda de tensión posterior contralateral a la lesión, menor sangrado y menor dolor postoperatorio.
Limitaciones
Nuestra serie fue evaluada en forma retrospectiva con todas las imperfecciones inherentes a dicha metodología. El número de pacientes de la serie no fue suficiente para realizar cálculos estadísticos con resultados significativos.
Financial support and sponsorship
Nil.
Conflicts of interest
There are no conflicts of interest.
References
1. Afathi M, Peltier E, Adetchessi T, Graillon T, Dufour H, Fuentes S. Abord mini-invasif transmusculaire pour la prise en charge des tumeurs bénignes intradurales extramédullaires: Note technique et résultats. Neurochirurgie. 2015. 61: 333-8
2. Ahn DK, Park HS, Choi DJ, Kim KS, Kim TW, Park SY. The surgical treatment for spinal intradural extramedullary tumors. Clin Orthop Surg. 2009. 1: 1165-72
3. Angevine PD, Kellner C, Hague RM, McCormick PC. Surgical management of ventral intradural spinal lesions. J Neurosurg Spine. 2011. 15: 28-37
4. Asazuma T, Nakamura M, Matsumoto M, Chibo K, Toyama Y. Postoperative changes of spinal curvature and range of motion in adult patients with cervical spinal cord tumors: Analysis of 51 cases and review of literatura. J Spinal Disord Tech. 2004. 17: 178-82
5. Denis F. The three column spine and its significance in the classification of acute thoracolumbar injuries spinal. Spine. 1983. 8: 817-26
6. Gonzalez-Martinez E, Garcia-Cosa-Malón PJ, Fernandez-Fernandez JJ, Ibañez-Plágaro FJ, Alvarez B. Abordaje mínimamente invasivo de las lesiones espinales intradurales extramedulares. Revisión de 30 casos. Neurocirugía. 2012. 23: 175-81
7. Gu R, Liu JB, Xia P, Li C, Liu GY, Wang JC. Evaluation of hemilaminectomy use in microsurgical resection in intradural extramedullary tumors. Oncol Lett. 2014. 7: 1669-72
8. Iacoangeli M, Gladi M, Di Rienzo A, Alavro L, Nocchi N, Maria LG. Minimally invasive surgery for benign intradural extramedullary spinal meningiomas: Experience of a single institution in a cohort of elderly patients and review of the literatura. Clin Intervent Aging. 2012. 7: 557-64
9. Konovalov NA, Shevelev IN, Nazarenko AG, Asyutin DS, Korolishin VA, Timonin SYU. The use of minimally invasive approaches to resect intradural extramedullary spinal cord tumors. Zh Vopr Neirokhir Im N N Burdenko (Moscow). 2014. 78: 24-34
10. Lee SE, Jahng TA, Kim HJ. Different surgical approaches for spinal schwannoma: A single surgeon's experience with 49 consecutive cases. World Neurosurg. 2015. 84: 1894-902
11. Mannion RJ, Nowitzke AM, Efendy J, Wood MJ. Safety and efficacy of intradural extramedullary spinal tumor removal using a minimally invasive approach. Neurosurgery. 2011. 68: 208-16
12. McCormick PC, Torres R, Post KD, Stein BM. Intramedullary ependymoma of the spinal cord. J Neurosurg. 1990. 72: 523-32
13. Mehta AI, Adogwa O, Karikari IO, Thompson P, Verla T, Null UT. Anatomical location dictating major surgical complications for intradural extramedullary spinal tumors: A 10-year single-institutional experience. J Neurosurg Spine. 2013. 19: 701-7
14. Ogden AT, Bresnahan L, Smith JS, Natarajan R, Fessler RG. Biomechanical comparison of traditional and minimally invasive intradural tumor exposures using finite element analysis. Clin Biomech. 2009. 24: 143-7
15. Oktem IS, Akdemir H, Kurtsoy A, Koc RK, Menkü A, Tucer B. Hemilaminectomy for the removal of the spinal lesions. Spinal Cord. 2000. 38: 92-6
16. Pompili A, Caroli F, Cattani F, Crecco M, Giovannetti M, Raus L. Unilateral limited laminectomy as the approach of choice for the removal of thoracolumbar neurofibromas. Spine. 2004. 29: 1698-702
17. Pompili A, Caroli F, Crispo F, Giovannetti M, Raus L, Vidiri A. Unilateral Laminectomy Approach for the Removal of Spinal Meningiomas and Schwannomas: Impact on Pain, Spinal Stability, and Neurologic Results. World Neurosurg. 2016. 85: 282-91
18. Sario-glu AC, Hanci M, Bozkus H, Kaynar MY, Kafadar A. Unilateral hemilaminectomy for the removal of the spinal space-occupying lesions. Minim Invasive Neurosurg. 1997. 40: 74-7
19. Seppala MT, Haltia MJ, Sankila RJ, Jääskeläinen JE, Heiskanen O. Long term outcome after removal of spinal schwannoma: A clinicopathological study of 187 cases. J Neurosurg. 1995. 83: 621-6
20. Setzer M, Vatter H, Marquardt G, Seifert V, Vrionis FD. Management of spinal meningiomas: Surgical results and a review of the literature. Neurosurg Focus. 2007. 23: 14-26
21. Sim JE, Noh SJ, Song YJ, Kim HD. Removal of intradural extramedullary spinal cord tumors with unilateral limited laminectomy. J Korean Neurosurg Soc. 2008. 43: 232-6
22. Sridhar K, Ramamurthi R, Vasudevan MC, Ramamurthi B. Limited unilateral approach for extramedullary spinal tumours. Br J Neurosurg. 1998. 12: 430-3
23. Sun CX, Meng X, Xie S. Unilateral hemilaminectomy for patients with intradural extramedullary tumors. J Zhejiang Univ Sci B. 2011. 12: 575-81
24. Tredway TL, Santiago P, Hrubes MR, Song JK, Christie SD, Fessler RG. Minimally invasive resection of intradural-extramedulary spinal neoplasms. Neurosurgery. 2006. 58: 52-8
25. Turel MK, D’Souza WP, Rajshekhar V. Hemilaminectomy approach for intradural extramedullary spinal tumors: An analysis of 164 patients. Neurosurg Focus. 2015. 39: 9-17
26. Turel MK, Rajshekhar . Magnetic resonance imaging localization with cod liver oil capsules for the minimally invasive approach to small intradural extramedullary tumors of the toracolumbar spine. J Neurosurg Spine. 2014. 21: 882-5
27. Wong A, Lall RR, Nader S, Dahdaleh N, Lawton CD, Smith ZA. Comparison of open and minimally invasive surgery for intradural-extramedullary spine tumors. Neurosurg Focus. 2015. 39: 11-23
28. Yasargil MG, Tranmer BI, Adamson TE. Unilateral partial hemilaminectomy for the removal of extra and intramedullary tumors and AVMs. Adv Tech Stand Neurosurg. 1991. 18: 113-32
29. Yeo D, Im SB, Park KW, Shin DS, Kim BT, Shin WH. Profiles of spinal cord tumors removed through a unilateral hemilaminectomy. J Korean Neurosurg Soc. 2011. 50: 195-200
30. Zong S, Zeng G, Du L, Fang Y, Gao T, Zhao J. Treatment Results in the Different Surgery of Intradural Extramedullary Tumor of 122 Cases. Plos One. 2014. 9: e111495-